ما هو تصلب الجلد الشبابي الموضعي؟
تصلب الجلد هو حالة يصبح فيها الجلد سميكًا وصلبًا بشكل غير عادي. تأتي كلمة تصلب الجلد من كلمتين يونانيتين: “الصلبة” ، وتعني صلب ، و “ديرما” ، وتعني الجلد.

تصلب الجلد هو أحد أمراض المناعة الذاتية حيث يتسبب الجهاز المناعي للشخص في حدوث التهاب في الجلد. يمكن للالتهاب أن يحفز خلايا النسيج الضام على إنتاج الكثير من الكولاجين (يمكن التعرف اكثر عن سعر امبولات الكولاجين في الصيدلية)، وهو بروتين ليفي يمثل جزءًا رئيسيًا من العديد من الأنسجة. يمكن أن يؤدي الكولاجين الزائد إلى التليف ، وهو ما يشبه التندب.
يشير تصلب الجلد الموضعي عند الأطفال إلى المرض الذي يصيب الأطفال. مصطلح “موضعي” يعني أنه يشمل الجلد والنسيج الضام والعضلات والعظام (على عكس التصلب الجهازي ، الذي يمكن أن يؤثر على الأعضاء العميقة داخل الجسم).
الإناث أكثر عرضة للإصابة بالمرض من الذكور. اسم آخر لتصلب الجلد المترجم هو القشيعة.
ما الذي يسبب تصلب الجلد الشبابي الموضعي؟
لم يتم العثور على السبب الدقيق لتصلب الجلد الموضعي. المرضى الذين يعانون من تصلب الجلد الموضعي يولدون بعوامل وراثية (موروثة) ليكون لديهم جهاز مناعي مفرط النشاط.
ومع ذلك ، ليس كل المرضى الذين يعانون من هذه الاستعدادات الوراثية يصابون بالمرض. في بعض المرضى ، تطلق بعض المحفزات البيئية استجابة في الجهاز المناعي تسبب تصلب الجلد الموضعي. تشمل هذه المحفزات المحتملة العدوى أو الصدمة أو بعض الأدوية.
ما هي أعراض تصلب الجلد الشبابي الموضعي؟
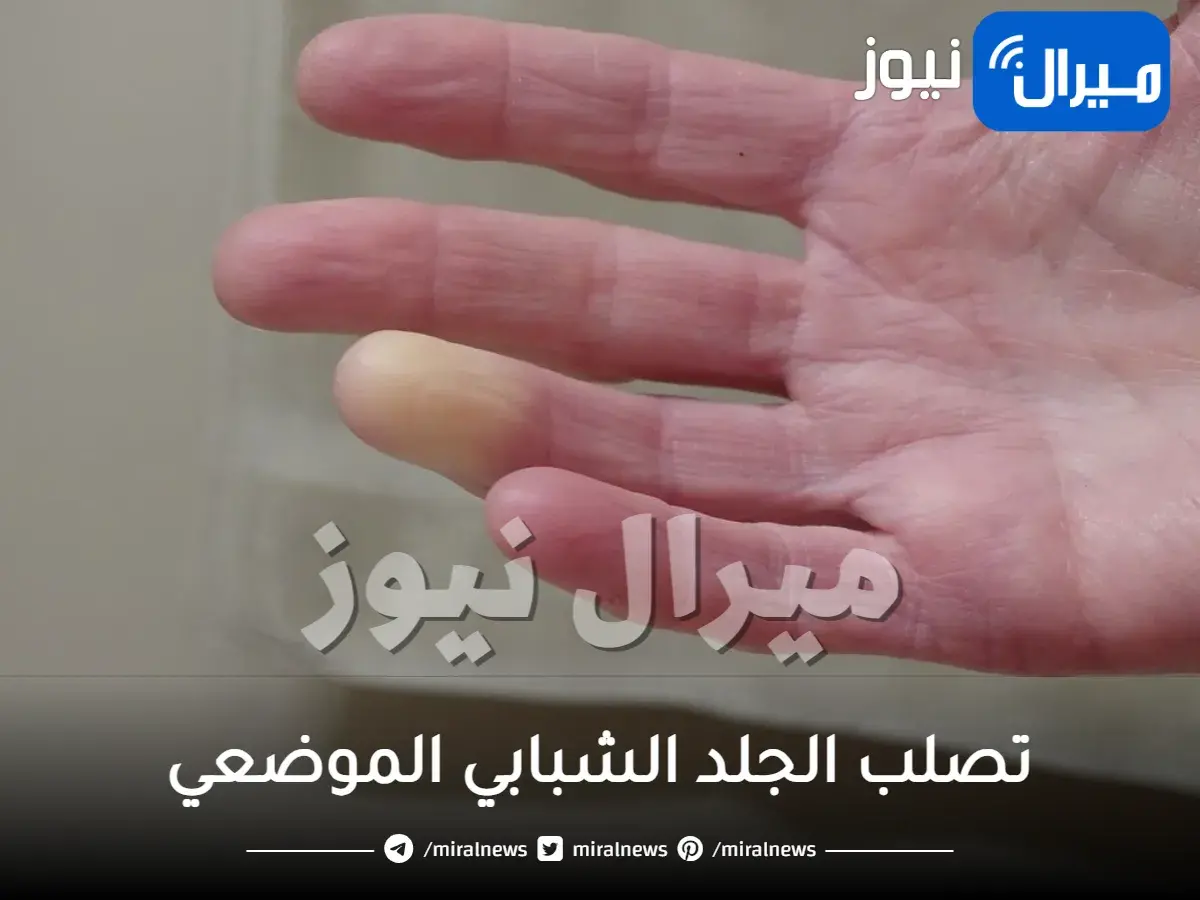
عادة ما يبدأ تصلب الجلد الموضعي عند الأطفال على شكل بقع حمراء إلى أرجوانية ذات ملمس وسمك جلد طبيعي.
بمرور الوقت ، تصبح البقع صلبة ومنتفخة ، مع مركز شمعي مائل للبياض أو المصفر محاط بهالة وردية أو أرجوانية.
في المراحل المتأخرة ، تصبح المناطق المصابة بنية ثم بيضاء.
هناك خمسة أنواع مختلفة من تصلب الجلد الموضعي ، ولكل منها أعراضه الخاصة:
- المورفيا المقيدة أو اللويحة: هذا هو الأقل ضررًا من أنواع المورفيا. إنه يؤثر بشكل رئيسي على الجلد ، وأحيانًا على الأنسجة الموجودة تحت الجلد مباشرة. اللويحات صغيرة الحجم وقليلة العدد وتظهر في منطقة واحدة أو منطقتين فقط من الجسم.
- القشيعة الخطية: هذا هو النوع الأكثر شيوعًا من القشيعة عند الأطفال. تظهر اللويحات الطويلة في خطوط عبر الجسم أو تتحرك في نفس اتجاه الذراعين والساقين. يمكن أن يؤثر الجلد السميك على العظام والعضلات الكامنة ويحد من حركة المفاصل والعضلات. هذا يمكن أن يسبب عيوبًا في الأطراف وضعف النمو والإعاقات. إذا تأثر الوجه أو فروة الرأس ، تُعرف الحالة باسم “en coup de sabre” (لأنها تبدو كما لو أن الشخص قد ضرب بالسيف). يظهر En coup de sabre كخط من الجلد عديم اللون ، عمودي ، مسنن على الجبهة.
- القشيعة المعممة: في هذه الحالة ، توجد أربع لويحات أو أكثر تؤثر على منطقتين أو أكثر من الجسم (عادةً الجذع والساقين). قد تنتشر اللويحات الفردية وتنضم إلى بعضها البعض.
- القشيعة الفقاعية: عند ظهور بثور أو فقاعات في الجلد ، يُقال إنها فقاعية. يمكن أن تحدث هذه الحالة بسبب نوع من الصدمة في موقع اللويحة ، أو بسبب انسداد التدفق الطبيعي للسائل الليمفاوي.
- القشيعة العميقة: هذا هو الشكل الأكثر ضررًا ولكنه نادر جدًا. يحدث عادةً في الأنسجة الموجودة أسفل الجلد مباشرةً (بما في ذلك العضلات والعظام).
كيف يتم تشخيص تصلب الجلد الموضعي لدى الأطفال؟
يتم التشخيص بشكل أساسي من خلال الفحص البدني الدقيق والتعرف على المظهر غير المعتاد للجلد الصلب.
يمكن إجراء المزيد من الاختبارات والتصوير لتأكيد التشخيص وتحديد مشاركة بنية أعمق ، بما في ذلك:
- خزعة الجلد في الآفة
- التصوير الحراري بالأشعة تحت الحمراء لقياس الفروق في درجة الحرارة بين الجلد الطبيعي والآفة. يمكن أن يساعد هذا في تحديد المناطق غير الطبيعية لنمو الأنسجة.
- درجة الجلد المحوسبة ، والتي تستخدم الصور الممسوحة ضوئيًا للآفات الجلدية بمرور الوقت لقياس أبعادها
- الموجات فوق الصوتية لقياس تدفق الدم عبر الأنسجة وعمق الآفات
- التصوير بالرنين المغناطيسي (MRI) لقياس عمق الآفات
لن يحتاج كل الأطفال إلى كل هذه الاختبارات.
كيفية علاج تصلب الجلد
يعتمد علاج تصلب الجلد الموضعي عند الأطفال على مدى شدة المرض، و الهدف من العلاج هو وقف الالتهاب ، ومنع المرض من التفاقم وتقليل تكوين الأنسجة الليفية.
العلاجات المتاحة لها تأثير ضئيل للغاية على الأنسجة الليفية (الندبة) بمجرد تكوينها.
النسيج الليفي هو المرحلة النهائية من الالتهاب. بمجرد زوال الالتهاب ، يصبح الجسم قادرًا على إعادة امتصاص بعض الأنسجة الليفية ويمكن أن يلين الجلد مرة أخرى.
عادة ما يستمر العلاج من 2-3 سنوات ويتضمن مجموعة من الخيارات التالية:
- الستيرويدات القشرية : كريم موضعي ، أدوية عن طريق الفم أو عن طريق الوريد.
- كريم موضعي : calcipotriene (Dovonex®) ، tacrolimus ( Protopic® ، Prograf®) ، pimecrolimus (Elidel®) ، و imiquimod (Aldara® ، Zyclara®)
- عوامل تعديل المناعة : ميثوتريكسات (Otrexup® ، Rasuvo®) ، mycophenolate mofetil (CellCept® ، Myfortic®)
- كريمات الجلد التي تحتوي على اللانولين للمساعدة في تخفيف الجفاف والحكة
- العلاج بالضوء باستخدام الأشعة فوق البنفسجية (UVV / UVB) للمساعدة في تليين اللويحات. يجب أن يتم ذلك بعناية ، حيث يمكن أن يؤدي إلى شيخوخة الجلد المبكرة أو يؤدي إلى سرطان الجلد .
- العلاج الطبيعي والتدليك لتحسين قوة العضلات والحفاظ على حركة المفاصل
الوقاية
هل يمكن منع تصلب الجلد الموضعي عند الأطفال؟
لا توجد طريقة معروفة للوقاية من تصلب الجلد الموضعي. إنه ليس معديًا: لا يمكن أن تصاب بتصلب الجلد عن طريق المصافحة أو العناق أو التقبيل أو الاتصال الجنسي أو الاتصال بالدم أو سوائل الجسم أو مشاركة أواني الأكل أو عن طريق الملامسة المحمولة جواً من السعال أو العطس. لا ينتقل تصلب الجلد على طول الخطوط العائلية.
هل مرض تصلب الجلد خطير
غالبًا ما يصيب تصلب الجلد الموضعي لدى الأطفال أنسجة الجلد فقط ولا يؤذي الأعضاء الرئيسية.
- قد تتحسن أو تختفي من تلقاء نفسها. في مرحلة ما ، قد ينعم الجلد الصلب وقد تستمر فقط المناطق شديدة التصبغ (الداكنة).
- يمكن أن تتكرر الآفات القديمة (تعود) ، أو يمكن أن تتطور آفات جلدية جديدة. نادرا ما يتحول تصلب الجلد الموضعي إلى التصلب الجهازي الأكثر خطورة.
- قد ينتهي الأمر ببعض المرضى بجلد متصلب ، بينما قد يعاني البعض الآخر من تلف الجلد أو الأطراف.
- قد تكون الجراحة ضرورية إذا لم يتم السيطرة على المرض بشكل جيد عندما كان المريض أصغر سنًا ، وإذا كان هناك تشوهات في العظام أو الوجه.
- لا ينبغي إجراء الجراحة حتى ينتهي الطفل من النمو ويصبح المرض غير نشط. لا يقلل تصلب الجلد الموضعي لدى الأطفال من متوسط العمر المتوقع للشخص.
- يجب أن يعيش الأطفال المصابون بالمورفيا حياة طبيعية قدر الإمكان. يجب عليهم الذهاب إلى المدرسة وممارسة الرياضة والمشاركة في الأنشطة اللامنهجية والأسرية.
- بشكل عام ، لا توجد قيود محددة على النشاط البدني الذي يريد الأطفال القيام به (طالما أنه آمن).
- لا تؤذي التمارين الأطفال المصابين بالقشيعة ؛ في الواقع ، يساعد في منع التكيّف ويزيد من قوة العضلات وتحملها.
- لا يوجد نظام غذائي خاص ثبت فعاليته في علاج القشيعة ولا يؤدي إلى تفاقم الحالة، و لذلك ، يجب أن يتناول الأطفال المصابون بالمورفيا نظامًا غذائيًا صحيًا متوازنًا.
